Юрий Комаров о том, что нужно сделать для увеличения продолжительности жизни.
Мы уже не один раз объясняли имеющиеся развилки в здравоохранении с тем, чтобы можно было выбрать наиболее эффективный путь развития системы, устремленной в будущее.
Первая, наиболее важная развилка, напрямую вытекает из нашей Конституции, которую составляли умные специалисты с прицелом на многие годы. До сих пор для меня удивительно, как в сложный и затянувшийся переходный период, они сумели в Конституции РФ заложить основы социального государства и демократии, предусмотреть все попытки в будущем расшатать устои, что мы сейчас и наблюдаем, но конструкция оказалась относительно устойчивой и слабо поддающейся негативному влиянию медицинских чиновников. Например, несмотря на введение в практику платных медицинских услуг в государственных медицинских учреждениях, что полностью противоречит статье 41, несмотря на все остальные разрушительные действия (не обоснованная ликвидация и укрупнение ЛПУ, сокращение персонала, коммерциализация, приобретение дорогостоящего слабо используемого оборудования, вложение средств без учета обоснованных приоритетов и т.д.), систему здравоохранения не удалось пока полностью развалить и совсем уж ликвидировать ее социальную направленность.
Статья 41 Конституции РФ начинается с того, что «каждый имеет право на охрану здоровья и медицинскую помощь. Подмечено очень верно и правильно, что эти 2 понятия отделены (и соединены) друг от друга. Действительно, это принципиально разные вещи, хотя организация медицинской помощи может входить составной частью в систему охраны здоровья в качестве одной из подсистем нижнего уровня. На верхнем уровне решаются такие проблемы, как: питание и здоровье, питьевая вода и здоровье, условия труда и здоровье, бытовые условия и здоровье, окружающая среда и здоровье и т.д. За охрану здоровья и ее организацию должны нести ответственность, как это имеет место в цивилизованном мире, непосредственно первые лица государства. Основным результатом этой деятельности должно быть улучшение здоровья (и всех его параметров) населения. Не случайно по результатам опроса ВЦИОМ в декабре 2016 г. на первое место вышло именно право на охрану здоровья. Как раз в системе охраны здоровья и возникают основные «поломы» в здоровье, с которыми затем пациенты поступают в медицинскую отрасль на «ремонтно-восстановительные работы». Для этого Минздравом РФ должны быть разработаны требования ко всем подсистемам структуры общества по критерию здоровья, а контроль за их исполнением должны осуществлять соответствующие надзорные органы и передавать эту информацию руководству страны для принятия соответствующих решений. Иначе говоря, здоровье населения должно стать одним из важнейших общественных критериев (наряду с обороноспособностью, уровнем экономического развития и др.), которые контролируются государством. Низовым уровнем системы охраны здоровья является Первичная медико-санитарная помощь (ПМСП) или первичная медико-социальная помощь, представляющая собой не первичный прием больных, а первичную заботу о здоровье (Primary Health Care, но не Primary Medical Care). Само название уже говорит о значительно более широком диапазоне ответственности, нежели просто оказание медицинской помощи. Это подробно изложено в ранее выпущенных наших работах, в том числе в монографии «Мониторинг и первичная медико-санитарная помощь»(2016).
Даже проблема соблюдения гражданами здорового образа жизни не является чисто медицинской, поскольку можно только мотивировать и научить людей этому, а создать необходимые условия- это прерогатива государства. Медицинская отрасль должна отвечать только за медицинскую составляющую образа (стиля) жизни, за медицинскую профилактику, за медицинскую реабилитацию, за медицинскую помощь и ее организацию, и потому там должны работать соответствующие специалисты- профессионалы, а не клиницисты, которые должны хорошо лечить. Основными результатами при этом не должно быть количество пролеченных больных, как это имеет место сейчас, а число здоровых (или практически здоровых) благодаря медицинской профилактике, количество больных с восстановленным здоровьем и трудоспособностью (по медицинским причинам). Все вместе взятое это и есть система здравоохранения, которая соответствует рекомендациям ВОЗ. Фактически, это серьезное разграничение действия, ответственности и результативности, которое давно пора бы применить в практике. Тогда ожидаемая продолжительность жизни, ее составляющие и производные становятся государственными критериями, а не уделом каждого человека, и именно так эти показатели расцениваются в развитых странах, поскольку рассчитываются на больших группах населения.
Именно так и поступили составители отчета “Health at a Glance: Europe 2016” (OECD/European Union, 2016) по 36 европейским странам, включая 8 стран, не входящих в Европейский союз (без России, Белорусии, Украины и т.д.) В среднем по этим странам с 1990 г. ОПЖ выросла на 6.8лет (до 80.9), в том числе для мужчин до 78.1 г., а у женщин- до 83.6 г. При этом наиболее высокие показатели отмечаются в Испании и Италии (83.2-83.3 г.), причем, в основном, за счет мужчин (80.4-80.7 л.), среди женщин в лидерах помимо указанных двух стран является также Франция, а наименьшие значения ОПЖ- в Литве, Латвии и Болгарии (74.5-74.7 г.). Самый меньший прирост ОПЖ , начиная с 1990 г., произошел в Швеции, которая на протяжении многих десятилетий и так характеризовалась достаточно высоким уровнем ОПЖ. В странах-лидерах (Испания, Италия и Франция) также отмечаются самые высокие уровни продолжительности здоровой жизни среди старших возрастных групп- старше 65 лет, у мужчин (19.2-19.7 г.)) и женщин (23-24 года). А вот в этих же возрастных группах наибольшие различия в ОПЖ по уровню образования были характерны для Латвии, Эстонии, Словакии и Болгарии. Кстати, в США по данным The Wall Street Journal от 29.06.2016 г. смертность на дому, на примере БСК, начиная с 2011 г. неуклонно снижается. У нас же она растет, особенно после выписки из стационара, поскольку из стационаров стараются как можно быстрее выписать больных без проведения необходимых, в том числе реабилитационных мероприятий. Так, с 2005 г. средние сроки пребывания в больницах снизились на 2.6 дня. Кроме того, по данным Счетной палаты к концу 2014 г в России ликвидированы 33757 больничных коек, что также приведет к увеличению внутрибольничной летальности за счет более тяжелого контингента госпитализированных.
Основными причинами смерти в Европе являются болезни системы кровообращения (37%), злокачественные новообразования (27%), хронические болезни органов дыхания (8%) и внешние причины (5%). В России структура причин смерти несколько иная и третью позицию прочно занимают внешние причины. В структуре причин смерти в Европе обращает на себя внимание резкое сокращение смертности от болезней сердца и сосудов, особенно у мужчин, а также рост смертности от рака и болезней органов дыхания. Структура причин смерти (в %) в половом разрезе представлена ниже:
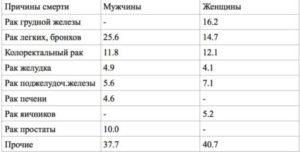
При этом как от ИБС, так и от инсультов самая высокая смертность характерна для Прибалтийских республик, Болгарии и Румынии. Смертность от рака самая низкая в Западной Европе, а самая высокая- в Восточной Европе. Структура смертности от рака (в %) по полу представлена ниже:
И хотя в ряде западноевропейских стран пятилетняя выживаемость от рака грудной железы достигла 98%, эта причина смерти является у женщин по-прежнему ведущей в Европе.
Самая высокая смертность от рака легких среди мужчин отмечена в Венгрии, в 3.5 раза выше, чем в Швеции, а среди женщин- в Исландии и Дании, где больше всего курящих женщин. В Польше от этой причины мужчины погибают в 3 раза чаще, чем женщины. Среди болезней органов дыхания в смертности преобладают хронические неспецифические болезни легких, и смертность от них наиболее высока в Великобритании, где многие годы с переменным успехом борются с загрязнениями воздуха. Что касается самоубийств, то самый высокий их уровень регистрируется в Литве, что в 7 раз выше, чем в Греции. При этом, среди самоубийц значительно (в 5-8 раз) преобладают лица мужского пола. Наилучших, просто невероятных результатов в снижении младенческой смертности добились в Словении-1,8%о (самые высокие показатели- в Албании, Румынии, Македонии и Турции), а по смертности детей- в Швеции (самые высокие показатели- в Болгарии и Турции). Кстати, в Болгарии и Турции городское население больше, чем в других странах, подвержено загрязнениям окружающей среды. Среди факторов риска преобладают курение (курит 21% европейцев), употребление алкоголя (в среднем 10 л. чистого алкоголя на 1 человека в год) и рост ожирения среди взрослых (с 11% в 2000 г. до 16%) В результате преждевременной смертности 555000 человек в трудоспособном возрасте экономические потери достигли 115 млрд. евро в год. В связи с изложенным, в Европе поставлены следующие задачи: снизить преждевременную смертность, уменьшить потребление табака, алкоголя и снизить уровень ожирения, повысить качество в лечении острых и хронических болезней. Что касается непосредственно здравоохранения, то в среднем в расчете на душу населения тратится 2781 евро в год с колебаниями от 6023 евро в Люксембурге до 816 евро в Румынии и 492 евро в Албании. Следует отметить, что в ряде стран (Португалия, Хорватия, Кипр, Италия, Ирландия и Черногория) за 2009-2016 гг. подушевые затраты на здравоохранение несколько снизились, особенно, в Греции. В долях от ВВП самые высокие затраты (от 11%) характерны для Швейцарии, Германии, Франции и Швеции, а самые низкие (6-7%) – для Прибалтийских республик, Кипра, Хорватии, Польши и Турции. При этом самые большие траты уходят на долгосрочную стационарную помощь и на профилактику, гораздо меньше тратится на амбулаторную помощь, обычную стационарную, на административную работу и лекарственное обеспечение. И это на фоне некоторого снижения расходов, начиная с 2009 г., на профилактику и лекарства. Самые большие расходы на лекарства (свыше 500 евро в год) отмечены в Германии и Ирландии. Из-за финансовых барьеров, значительных расстояний и больших временных затрат медицинская помощь становится менее доступной для 6.4% граждан с низким подушевым доходом. Преимущества государственно-бюджетной модели доказаны на примерах Дании, Швеции, Норвегии, Финляндии, Великобритании, Канаде, Испании, Италии, Австралии и других стран. Однако, именно из-за системы ОМС и ее экономического характера медицинская помощь у нас становится все менее доступной для большей части населения, о чем свидетельствуют многочисленные аналитические публикации. Кроме того, из-за недостаточного развития ПМСП 27% пациентов в Европе требуется неотложная помощь, что увеличивает затраты. Известно также, что 15% пациентов вынуждены напрямую (из кармана) оплачивать медицинскую помощь. В результате в фокусе европейской политики оказалось снижение финансовых барьеров на пути оказания медицинской помощи, увеличение доступности нормально организованной ПМСП (и это правильно, организационно и экономически оправданно), снижение времени ожидания необходимой помощи. Среднее пребывание больного на койке с 2000 г. снизилось с 10 до 8 дней, и теперь больничная койка становится местом для круглосуточного наблюдения и лечения. В 52% случаев лекарственные препараты распространяются в виде дженериков, от 84% в Великобритании до 6% в Люксембурге. С учетом изложенного ставятся задачи улучшения организации оказания медицинской помощи, внедрения электронных технологий, повышения эффективности больничного сектора и лекарственного обеспечения, поддержка инноваций и инвестиций в долгосрочную медицинскую помощь.
Представляет интерес детализация усилий отдельных стран, однако пока Обсерватория ВОЗ не выпустила свежие аналитические материалы по странам Европейского региона.
В декабре 2016 г. был опубликован отчет доктора Йоштейн Гримсмо и других специалистов из Бергенского университета и разных клиник под названием «Норвегия-2016». Приведем из этого отчета некоторые данные.
Население Королевства Норвегии насчитывает всего 5.165 млн. человек, которые расселены крайне неравномерно по всей территории, узко вытянувшейся по западному и северному побережью Скандинавского полуострова вдоль Северного и Баренцева морей с протяженностью береговой линии свыше 25 тыс. км. В Норвегии сочетаются конституциональная монархия и парламентская демократия. Норвегия разделена на 19 фольке (губерний, областей, провинций), которые объединяются в 5 основных регионов. В свою очередь фольке подразделяются на муниципалитеты и коммуны. В структуре населения 50.3% приходится на мужчин и 49.7%- на женщин. Ожидаемая продолжительность жизни (по уточненным данным) составляет 82.2 года (в Европе в среднем-80.9). С 1970 г. благодаря профилактическим и оздоровительным мероприятиям значительно (на 80%) снизилась смертность от ишемической болезни сердца, от острого инфаркта миокарда мужчины умирают в 2-3 раза чаще, чем женщины, особенно в возрасте 25-64 года. Основными факторами риска при этом считаются нездоровое питание, ожирение, курение, низкая двигательная активность, потребление алкоголя. В профилактических программах относительно питания было ограничено потребление красного мяса, соли, сахара и энергетически богатых продуктов, а рекомендовано потребление овощей, фруктов, ягод, рыбы, белого мяса, зерновых продуктов и воды в больших количествах. За период проведения профилактических программ курение снизилось с 53% до 30%, улучшились качество и структура питания, уровень холестерола снизился почти в 2 раза и у 15% больных с гипертензией полное излечение стало возможным. Государственная система здравоохранения частично децентрализована и ответственность, в основном, за ПМСП несут более 400 муниципалитетов, что вполне достойно для подражания. На здравоохранение тратится 9.6% ВВП, а в пересчете на душу населения в год-4681 евро, что в 1.7 раза больше, чем в среднем в Евросоюзе. Государственные затраты составляют 85% из центральных и местных источников, около 12% приходится на добровольное медицинское страхование и чуть более 3%- на личные средства граждан.
Что можно сказать? Разумная и правильная структура расходов, дающая гражданам право выбора, В связи с развитием добровольного медицинского страхования растут объемы частного сектора, на который приходится до 14% всех расходов на здравоохранение. Медицинская помощь в государственных клиниках полностью бесплатна и лишь незначительная часть пациентов оплачивает самостоятельно амбулаторную помощь, в основном, лекарства. В Норвегии всего имеются 4 типа медицинских учреждения: общие врачебные практики, входящие в состав ПМСП (ведение муниципалитетов), больницы общего типа и психиатрические клиники (ведение фольке) и университетские специализированные клиники (ведение регионов). В результате всего этого комплекса мероприятий общая смертность в Норвегии снизилась до 8%о, а младенческая смертность- до 2.4%о.
Примерно такие же профилактические программы ведутся во всех Скандинавских странах. В процессе выполнения в Финляндии проекта «Северная Карелия» (руководитель- профессор Пекки Пушка) и в результате длительной всесторонней борьбы с чрезмерным потреблением соли удалось значительно снизить частоту распространения гипертензии и связанных с нею других заболеваний и осложнений. Была даже запрещена торговля различными солениями приезжими из соседних российских территорий. Вместо соли предлагалось употребление перца и лимона, рекомендовалось не употреблять сыры, соленые маслины, пиццу, любую выпечку, копченые колбасы. На первых порах в Финляндии государство стимулировало производителей, которые в свою продукцию клали меньше соли, а также фермеров, выращивающих овощи и ягоды. Затем была сформулирована концепция здоровой еды, которая была массово распространена и реализована. Вообще реформы в здравоохранении Финляндии начались с 1972 г., когда там стал внедряться здоровый и подвижный образ жизни, включая в том числе бесплатную выдачу в прокат велосипедов. И это все делало государство (по всей стране), заинтересованное в здоровье своих граждан. Иначе говоря, мотивировала людей на ведение здорового образа (стиля) жизни система здравоохранения, а условия для этого создавало государство.
Вопрос, а почему это нельзя сделать у нас? Ведь тут все ясно и понятно, но пока добиться такого разделения ответственности у нас не представляется возможным. Правда, в Финляндии проживает всего 5.5 млн. человек, там прекрасные дороги, почему-то не разрушающиеся зимой и не требующие постоянного ремонта, соответственно там гораздо меньше различных транспортных происшествий, и 2 государственных языка: финский (91.5% жителей) и шведский (5.4% населения) при особом статусе саамского языка, и это считается обыденным делом. Если в 1972 г. курили 65% жителей, то благодаря систематической пропаганде и оздоровительным компаниям удалось снизить число курящих в 4 раза. Однако, аналогичными успехами в снижении потребления алкоголя в Финляндии похвастаться пока не могут. И это несмотря на высочайшие цены на алкоголь, на введение почти что сухого закона и другие запретительные меры, которые легко преодолеваются краткосрочной поездкой в Эстонию, где алкоголя много и он стоит гораздо дешевле. Тем не менее, кое-что удалось сделать, в частности, частично заместить в структуре потребления алкоголя крепкие спиртные напитки на вино и пиво. Работа в этом отношении продолжается. В результате проведенной компании общая смертность в Финляндии снизилась до уровня менее 10%о, ожидаемая продолжительность жизни возросла до 81.3 лет, а младенческая смертность снизилась практически до предельно возможных величин- до 2.2%о.
Правда, в Скандинавских странах вначале навели порядок в здравоохранении, активно и правильно развивая ПМСП, а уж затем приступили к реализации профилактических программ. Видимо, аналогичным и последовательным образом нужно следовать и в нашей стране, не перескакивая через отдельные этапы и не стараясь ускорить реализацию каждого этапа, учитывая огромные пространства России. И раньше, и теперь у нас борются с нелегальным алкоголем, однако с позиции его влияния на здоровье не так страшен неучтенный алкоголь, произведенный на тех же технологических линиях якобы из сэкономленной или же из украденной продукции, сколько суррогатный алкоголь, состоящий из непонятно чего. Иначе говоря, вопрос стоит не только о количестве потребляемого алкоголя, но и о его качестве. В России за последние годы несколько снизилось потребление водки, но на общем потреблении алкоголя это не отразилось. Растет пивной алкоголизм у подростков. По качеству продуктов питания мы отстали от других стран на десятилетие, особенно после отмены ГОСТов, перехода на технические условия и технические регламенты, устанавливаемые и как бы контролируемыми самими производителями (сам произвожу и сам себя контролирую), после отмены обязательной сертификации пищевых продуктов и достаточно жесткого эпидконтроля. Вместо набора обязательных составных частей теперь в продуктах питания преподносятся отдельные ингредиенты (жиры, белки, углеводы, добавки и др.), которые можно получать даже из различных отходов. В результате вырос фальсификат и появились даже вредные продукты питания, не содержащие нужных ингредиентов, о чем были многочисленные телевизионные репортажи. Конечно, это не способствует росту ОПЖ в нашей стране. Слабо решаются проблемы с солью. У нас только в продуктах питания (хлеб, масло, колбасы, консервы и т.д.) ВОЗовские нормы потребления соли увеличены более, чем в 3 раза. А сейчас в связи с введением с 01.11.2016 г. ограничения на импорт соли выделено 2 млрд. руб. на новые заводы по производству нитритной соли для колбасного производства. Между тем, до 5 г в сутки, но не более того, соль необходима, поскольку участвует в выработке соляной кислоты, которая расщепляет белки. Значит, речь идет о потреблении излишней соли, которая у нас минимально достигает 17 г в сутки. В результате многолетних перечисленных выше усилий в Швеции за 20 лет смертность от БСК снизилась в 2 раза, а в Финляндии- даже в 5 раз. Этот прогресс был на 60% достигнут благодаря первичной профилактике и здоровому образу жизни мотивированных потенциальных пациентов (условия для ведения здорового образа жизни, как отмечалось, должно создавать государство), поверивших в то, что можно прожить без болезней.
Сотрудниками университетской клиники в Брюсселе было доказано, что содержание в атмосферном воздухе тонкодисперстных частиц, фактически невидимых, нарушает работу сосудов в легких, что особенно связано со снижением функции правого желудочка. Действия загрязнений воздуха усиливались при физических нагрузках. Имеются и другие множественные примеры, позволяющие отнести загрязнения атмосферного воздуха к одному из факторов риска.
В США Национальный центр статистики здоровья (Вашингтон), входящий в состав Центров по контролю за болезнями, опубликовал данные по смертности в стране за 2015 год. Структура причин смерти оказалась подобной среднеевропейской: первое место за БСК-168.5 случаев на 100 тысяч населения, далее- злокачественные новообразования и хронические респираторные заболевания. За год смертность в США возросла практически от всех причин, кроме новообразований (ее уровень несколько снизился) и самоубийств (уровень сохранился). Больше американцев стало умирать от инсультов, диабета, внешних причин, болезни Альцгеймера и по другим причинам. В целом, за 2015 г. умерло почти на 86 тысяч человек больше, чем в 2014 году. В результате ожидаемая продолжительность жизни в США за год несколько уменьшилась впервые за последнее 20-летие: у мужчин- на 0.2 (до 76.3 лет), у женщин- на 0.1 (до 81.1 года). Специалисты из Национального института рака (США) провели исследование на 290 тысяч американцев в возрасте 59-82 года, мало (до 10 сигарет в день) курящих. Оказалось, что не столько число выкуриваемых сигарет влияет на здоровье, сколько длительность курения. Это подтвердило данные в нашей докторской диссертации, защищенной еще в 1980 году, в которой в том числе определялась предрасположенность к различным заболеваниям, исходя из информативных факторов риска. В результате оказалось, что у американцев, выкуривающих до 10 сигарет в день, риск преждевременной смертности повышался на 87%, а у выкуривающих только одну сигарету- на 64% по сравнению с некурящими. Чем раньше человек бросал курить, тем ниже был риск. Среди тех, кто выкуривал не более одной сигареты в день, умирали от рака в 9 раз чаще, а выкуривающие до 10 сигарет- в 12 раз чаще, чем некурящие. У курящих в 5 раз была повышена вероятность умереть от болезней органов дыхания и в 1.5 раза от болезней сердечно-сосудистой системы. Более того, оказалось, что курение кроме рака легких и проблем с сердцем и сосудами вызывает и другие расстройства здоровья в результате ослабления иммунитета, такие как рак молочной железы, рак простаты, менингит, ВИЧ-инфекции и даже грипп.
В целом по данным ВОЗ в мире вследствие курения погибает почти 6 млн. человек, т.е. каждый десятый взрослый житель планеты. Не случайно эта проблема относится к одной из важнейших проблем здоровья и долголетия.
American Journal of Public Health приводит данные Государственного университета Восточного Тенесси о том, что богатые люди (и в более богатых штатах) живут дольше, чем бедные (и в бедных штатах), мужчины- на 10 лет меньше, женщины- на 7 лет. Как считают, это обусловлено неправильным распределением ресурсов по штатам. . Специалистами Института социологии Российской академии наук был выведен средний возраст (40.9 лет) и охарактеризован портрет бедного человека. При этом бедным они считали человека, уровень доходов которого не позволяет ему получить некий физиологически необходимый минимум жизненных благ, продуктов, услуг и обеспечить себе «базовое», без излишек качество жизни. Сами же люди признаками бедности считали отсутствие жилья или плохое жилье, плохое, некачественное и дешевое питание, отсутствие нормальной одежды и обуви, невозможность поездки в отпуск или похода в кино, отсутствие средств для приобретения нужных лекарств или на визит к хорошему врачу. В первую очередь это касалось почти 5 млн. безработных и «новых бедных», т.е. работающих людей, но прозябающих в нищете.
А как обстоит дело с ожидаемой продолжительностью жизни в республиках бывшего Советского союза, хотя Эстония, Латвия и Литва входят в состав Европейского союза и там оцениваются?
Данные по пенсиям в Грузии (в лари) не обнаружены.
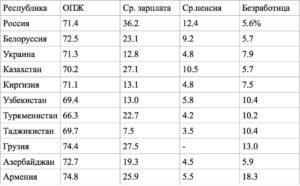
В таблице в первой графе представлены данные о средней продолжительности ожидаемой жизни, далее- сведения о средних зарплатах и средних пенсиях (в рублях) и данные об уровне безработицы в % от экономически активного населения.
Как следует из приведенной таблицы, если исключить Прибалтийские республики, то на этом фоне Российская Федерация в социально-экономическом плане является как бы привлекательной для остальных республик, в которых отмечаются высокие показатели безработицы, тем более, что для работы в РФ не нужны знания иностранных языков. Однако, если в России доля заработной платы в себестоимости производимой продукции не превышает 25%, то в странах Евросоюза эта величина достигает 60%, а в США- 80%. Вот отсюда и вытекают у нас низкие зарплаты при европейских налогах и сборах из фонда оплаты труда. Поэтому рассуждения о том, что нужно вводить соответствие западным налогам неправомерны и даже вредны без соответствия западным зарплатам и пенсиям. В Европе самыми высокооплачиваемыми и социально защищенными являются датчане, швейцарцы и норвежцы- в среднем 3700 евро. Доля средней пенсии от средней зарплаты по стране составляет в Италии и Испании- 90%, в Люксембурге- 88%, в Нидерландах- 81%, в Германии, Японии и Швеции- 70%, во Франции-68.8% в США и Чили- 50%, в Австралии- 47%. Наилучшие условия для жизни пенсионеров созданы в Австралии, Австрии, Ирландии, Италии, Канаде и в других странах. Там помимо пенсионных выплат добавляются социальные пособия, субсидии, льготы, страховки и т.д.
Однако былая привлекательность России постепенно сходит на нет из-за продолжающегося кризиса и падения уровня жизни граждан, что были вынуждены признать даже чиновники высокого уровня. В результате поток мигрантов из Белоруссии, Украины, Молдовы и Закавказских республик может ослабеть, что отразится на численности населения России, где преобладает отрицательный естественный прирост населения. Республики Прибалтики достигли по всем показателям самого низкого европейского уровня и по пенсионным отчислениям они не дотягивают до рекомендаций МОТ от 1952 г., что порождает некоторые протестные настроения. Безработные оттуда едут не в РФ, а в развитые страны Европы. Из приведенных данных также следует, что РФ при том же уровне социально-экономического развития могла бы иметь более высокие показатели ожидаемой продолжительности жизни, если бы были правильно расставлены приоритеты по доходам, расходам и борьбе с коррупцией. На это обстоятельство обратила внимание и ВОЗ. О проблемах со здоровьем населения и развития здравоохранения в РФ хорошо известно многим специалистам, и мы об этом многократно писали. Так, согласно последним данным, у 57% призывников выявлены заболевания, ограничивающие их возможности при прохождении воинской службы, причем в 17% случаев эти заболевания при медосмотрах в призывной комиссии выявляются впервые. Это еще один сигнал о недоработке сети общего здравоохранения. Что нужно делать в тактическом и стратегическом плане также хорошо известно, однако чиновники, держась обеими руками за свое место, не хотят проведения нужных и давно назревших преобразований. Конечно, можно было показатели каждой республики проанализировать более детально, но в задачу данной статьи это не входило.
Таким образом, представленные материалы могут вызвать множество дополнительных вопросов, но даже в таком виде они позволяет сделать немало выводов, некоторые из которых можно обозначить.
1. Ожидаемая продолжительность жизни (ОПЖ), включая ее здоровую часть, является важнейшим результирующим (аккумулирующим численность и структуру населения, заболеваемость и инвалидность, общую смертность и по отдельным причинам) национальным показателем, характеризующим социально-экономическое благополучие общества.
2. За ОПЖ и ее производные, за охрану здоровья должны нести ответственность не отраслевые чиновники, а первые лица государства.
3. Медицинская отрасль должна отвечать за восстановление утраченного здоровья и трудоспособности по медицинским причинам, а также за медицинскую профилактику и мотивацию людей к ведению здорового образа жизни. Создание условий для здорового образа жизни- прерогатива государства.
4. ОПЖ должна соответствовать уровню социально-экономического развития страны и, чем выше это уровень, тем больше должно быть затрачено усилий для дальнейшего роста ОПЖ и ее здоровой части. Однако, темпы роста ОПЖ в развитых странах заметно замедляются.
5. Необходимо по примеру развитых стран составлять программы улучшения здоровья, а не, как у нас принято, программы развития здравоохранения, что далеко не одно и тоже, с разными целями, мероприятиями, ресурсами и этапами, с разной ответственностью и т.д.
6. Росту ОПЖ способствуют внедрение профилактических и медико-демографических программ национального и местного масштабов, широкое и правильное развитие ПМСП в рамках муниципального здравоохранения и соответствующий финансовый разворот с «тыловой» медицины, т.е. с дорогостоящих центров высоких технологий в сторону массового и эффективного здравоохранения, включая первичную и вторичную профилактику, раннее выявление заболеваний и их лечение на ранних стадиях, не доводя до тяжелых и хронических случаев, требующих дорогостоящей медицинской помощи. В этом и заключается приведение отрасли в порядок.
7. Особое внимание должно быть уделено необходимости повышения доступности медицинской помощи, ее своевременности и качеству, а также соответствующему финансированию отрасли (не менее 1500 евро на душу населения в год)
8. Все это необходимо учитывать при разработке перспективных концепций и программ экономического развития нашей страны.
Юрий Комаров, доктор медицинских наук, профессор, заслуженный деятель науки РФ, член Комитета гражданских инициатив.
Автор: Алла Астахова