Из-за отсутствия в России системы контроля и учета дефектов медпомощи большая часть врачебных ошибок замалчивается. Отсюда снижение ответственности медработников, которое автоматом влечет за собой еще большее ухудшение качества медицинской помощи.
Недавно на встрече с главой Следственного комитета России Александром Бастрыкиным заявители из разных регионов поднимали тему ятрогенных преступлений и просили привлечь к ответственности врачей, ошибки которых привели к гибели их детей и других близких родственников. Люди жаловались, что в других инстанциях их не услышали, говорили о затянутых сроках расследования, а также необъективных, по их мнению, решениях суда.
СК России уже заявил о разработке концепции по предупреждению ятрогенных преступлений. Но сейчас неизвестно даже, сколько именно таких преступлений совершается в медучреждениях. Сами расследования по медицинским делам могут тянуться годами.
А судьи кто?
«При существующей системе, в том числе судебно-медицинской экспертизы, доказать что-то очень трудно. Следователи не умеют вести эти дела, они их боятся. Знаю несколько случаев, когда сотрудник СК просто убегал от просителей, так как не понимал, что ему надо делать», — прокомментировал сопредседатель Гильдии по защите прав медицинских работников, профессор кафедры уголовно-правовых дисциплин юридического факультета РГСУ Виктор Колкутин.
Несовершенство службы судебно-медицинской экспертизы подтверждает и председатель Московского городского научного общества терапевтов, профессор Павел Воробьев. По его словам, патологоанатомов, судмедэкспертов заставляют «менять статистику» руководители всех рангов.
Профессиональные юристы говорят: эксперты СМЭ в своих заключениях часто не ссылаются на конкретные нормативные документы, а оперируют оценочными суждениями. Такие заключения не могут являться надлежащим доказательством для суда, но в реальности часто становятся таковыми. «Я почти ни разу не видела должного заключения СМЭ. Эксперты чаще всего забывают, что зона СМЭ — это не зона личностных субъективных оценок и суждений. Заключение эксперта должно основываться на положениях, дающих возможность проверить обоснованность и достоверность сделанных выводов на базе общепринятых научных и практических данных. Вопреки этому 99% заключений экспертов не содержат ни одной ссылки на нормы и положения использованных медицинских источников (протоколы лечения, клинические рекомендации, национальные руководства и т.п.) и нормативных правовых актов, содержащих обязательные требования к оказанию той или иной медицинской услуги», — уточняет генеральный директор «Факультета медицинского права» Полина Габай.
Круговая порука
Сами медики признаются: отсутствие индивидуальной ответственности расхолаживает. Врачи замалчивают неудобную информацию. Главный врач тоже не заинтересован разглашать такие факты во избежание репутационных потерь для медучреждения и для себя лично.
«Индивидуальной ответственности врача у нас нет, за все отвечает руководитель. Но в огромном стационаре, где тысяча сотрудников, главный врач не в состоянии уследить за всеми. Вот у меня в учреждении есть сотрудники, допускавшие халатность. Но все суды по их увольнениям я проиграла, потому что судьи всегда встают на сторону работника, а не работодателя. Должна быть индивидуальная ответственность врача, и тогда мы сразу увидим, насколько вырастет процент данных случаев», — заявила главный врач городской больницы №20 Санкт-Петербурга Татьяна Суворовцева.
По ее словам, нужно добиваться, чтобы дефекты медицинской помощи разбирались комиссионно. Тогда и вопросов к качеству лечения станет меньше. «В хирургии и других сложных специальностях без осложнений, конечно, не обойтись все равно. И не потому, что врач плохой, а потому, что мы не знаем, в какую ситуацию попадем. И при неблагоприятных исходах зачастую это скрывается, к сожалению. Поэтому, думаю, здесь нужно, во-первых, как-то менять систему ответственности за них», — уверена она. Об этом же говорит и Павел Воробьев, уверяя, что раньше патологоанатом был беспристрастным третейским судьей для врача, а каждый случай смерти еще и разбирался на комиссии, где уточнялись все расхождения и неясности.
Рядовые врачи согласны с тем, что без неприятных инцидентов в медицинской практике никак. Например, факт перфорации при эндоскопической диагностике или лечении полого органа допустим с определенной вероятностью. «Перфорация дивертикула или повреждение пищевода при манипуляции имеет место даже у очень умелых врачей. Оставление салфеток в животе, инструментов — есть, к сожалению, свой процент и для этого. Скоро врачи перестанут оперировать пожилых, старых и сложных, зачем? Ведь можно сесть», — отмечает врач многопрофильной клиники ЦЭЛТ Константин Былов.
Игра в открытую
Эксперты сходятся в том, что Минздрав должен ввести открытую систему учета ятрогений. Тогда и ответственность медицинских работников станет выше.
«Количество этих дефектов, как только начинаешь их учитывать, сразу резко снижается. Потому что врачи знают, что их учитывают, и более внимательно относятся ко многим ситуациям. А сейчас у медиков по многим позициям просто развязаны руки. Известны случаи, когда люди приходят жаловаться, когда человека реально убивают в лечебном учреждении, просто сводят в гроб так называемыми медицинскими услугами. А когда родственники приходят к главному врачу с предложением не доводить дело до следствия и суда в расчете на компенсацию за явный врачебный косяк, перед ними хлопают дверью: жалуйтесь куда хотите, все равно ничего не докажете. И, что самое печальное, зачастую так и выходит», — говорит Виктор Колкутин.
Однако сейчас практически из всех ведомственных документов понятие «дефекта медицинской помощи» изъято. А там, где осталось, оно подменено несколько другой формулировкой: «качество оказания медицинской помощи»
Проблема в том, что под качеством медпомощи Минздрав понимает некие логистические процедуры, алгоритм выполнения врачебных действий, осуществление которого считается достаточным для того, чтобы признать помощь качественной.
«Иногда врач находит некоторые процедуры или манипуляции излишними. Однако даже если лечение завершилось успешно, страховая компания может расценить медицинскую помощь как некачественную. А иногда бывает, что врач сделал все так, как предписано по инструкции, а больной ушел инвалидом или вообще умер», — отмечает Виктор Колкутин.
Юристы говорят, что для объективности судебного процесса важно правильно квалифицировать дефект медицинской помощи. Но как это сделать, если его определения нет на законодательном уровне. Дефект может являться следствием как ненадлежащего исполнения медицинской организацией (медработником) своих обязательств, так и объективных причин, не зависящих и не подконтрольных медучреждению. «Очевидно, что недостаток услуги содержит в себе элементы противоправности в действиях или бездействиях медицинской организации. Таким образом, не всякий дефект оказания медицинской помощи является недостатком (а ведь именно недостаток влечет ответственность при наличии остальных условий ее наступления). Ввиду того, что на законодательном уровне этих классификаций и многих понятий нет, существует громадная сложность и множество ошибок при квалификации ненадлежащего лечения, разграничении преступления, врачебной ошибки и несчастного случая (казуса), который также исключает уголовную ответственность», — уточняет Полина Габай.
Ключ в этом вопросе — правовой статус врачебной ошибки. Подмена ошибки халатностью — сознательное искажение проблемы, то есть это примерно то же самое, что любое ДТП расценивать как результат сознательных действий водителей. «Понятия «врачебная ошибка» в российском законодательстве нет, хотя этот вопрос вполне подробно проработан и квалифицирован. Ситуация тупиковая. Халатность — это ненадлежащее исполнение. Ошибка может случиться и при самом надлежащем исполнении. Для защиты от подобного в мире существует масса механизмов… что лежит в основе страхования профессиональной ответственности. Удивительно, но до сего дня эта правовая дыра (целый провал) никого в России не озадачивает», — отмечает CEO «Ильинской больницы» Артем Гапеев.
Печальные цифры
По данным президента Лиги защитников пациентов Александра Саверского, в России статистики по летальным исходам в госпитальном сегменте нет. В США это порядка 250 тыс. смертей в год, в основном по вине врачей. «Если их экстраполировать на наше население, которое в два раза меньше, даже учитывая то, что у американской медицины есть свои достоинства и недостатки, как и у нашей, просто автоматически делим и получаем больше 100 тысяч смертей в России по вине врачей», — подсчитал эксперт. Патологоанатомы дают около 15% расхождения прижизненных и посмертных диагнозов: то есть, когда пациента лечили не от того заболевания, от которого человек умер.
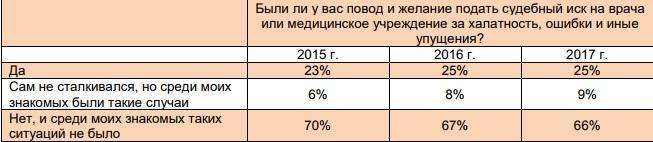
О том, что у них был повод и желание подать судебный иск на врача или медицинское учреждение за халатность, ошибки или иные упущения заявили четверть получателей медицинской помощи, опрошенных Финансовым университетом при Правительстве РФ. Были опрошены не менее 400 человек во всех крупных и средних городах, 9% респондентов сказали, что лично в такие ситуации не попадали, но подобные случаи были среди знакомых.
Готовность населения подавать в суд на врачей и медицинские учреждения
Несколько дней назад на сайте «Российской общественной инициативы» появилась петиция с требованием ужесточить ответственность врачей за ошибочный диагноз и обязать медучреждения оплачивать расходы пациента, понесенные вследствие неверно поставленного диагноза.
Шило в мешке
Если до этого года за выявленные случаи ятрогении медучреждению грозили штрафные санкции, то сейчас и этого нет. Штрафы, предусмотренные приказом Минздравсоцразвития РФ от 28 февраля 2011 г. №158н «Об утверждении Правил обязательного медицинского страхования», были отменены приказом Минздрава с этого года, после неоднократных обращений Национальной медицинской палаты к ФФОМС с жалобами на «страховой терроризм» со стороны страховых компаний. Межрегиональный союз медицинских страховщиков выступал против планов снизить по некоторым дефектам размер финансовых санкций или исключить их вообще, так как был уверен, что пациентов станут хуже лечить. Но Минздрав остался глух к этим доводам.
«Конечно, сейчас ятрогении никто не вписывает в диагноз. За исключением разве что тех медучреждений, где перелечивают больного. Например, оставили инородное тело в полости — этот факт зафиксирует больница, в которую обратился с жалобой пациент. А та медицинская организация, которая оставила эту простынь, к тому времени уже закрыла всю свою статистику. А, если, например, во время операции пациенту что-то пропороли, то быстренько ушили, иногда в протоколе операции даже записи об этом нет», — знает президент НП «Национальное агентство по безопасности пациентов и независимой медицинской экспертизе» Алексей Старченко.
На первом месте по частоте, по его словам, лекарственные ятрогении из-за всевозможных побочных эффектов лекарств. На втором – хирургия, всевозможные кровотечения во время операции, перфорации во время эндоскопических манипуляций и оставление инородного тела в полости. На третьем — анафилактический шок. Причем эти случаи устанавливают с самой большой частотой, так как считается, что анафилактические реакции непредсказуемы, особенно если все правила были соблюдены и у пациента спросили, нет ли у него непереносимости на лекарственные препараты.
Автор: Татьяна Бескаравайная
